Skoliose
Beratungstermin jetzt buchen
Hier klicken

Warum ORTHO-TEAM
Jedes 200ste 16-jährige Mädchen hat eine sogenannte idiopathische Adoleszentenskoliose
Seit 25 Jahren stellt ORTHO-TEAM Korsette für Jugendliche mit Skoliose her. Ein Korsett bringt immer viele Veränderungen mit sich. Deshalb haben wir ein Team mit viel handwerklichem Geschick, grossem medizinischem Fachwissen und viel Einfühlungsvermögen. Bei unserem Behandlungskonzept steht das Wohl der Jugendlichen immer im Vordergrund.
Um betroffenen Mädchen und Jungen die Angst vor der Therapie zu nehmen, haben Prof. Carol C. Hasler vom UKBB und Adrian Bosshard vom ORTHO-TEAM die Broschüre «Skoliose – ein Ratgeber für Korsettträger/-innen» ins Leben gerufen. Mit ausführlichen Erklärungen, schönen Zeichnungen und praktischen Tipps erleben wir gemeinsam den Alltag mit Korsett.
Termin buchen
Fakten zur Skoliose
Ursache unbekannt:
Die häufigste Form ist die idiopathische Skoliose, bei der keine eindeutige Ursache festgestellt werden kann.
Muskuläres Ungleichgewicht:
Eine Skoliose geht mit einer Muskeldysbalance einher.
Häufigkeit:
Mädchen sind etwa viermal häufiger betroffen als Knaben. Die Erkrankung tritt meist im Wachstumsschub der Pubertät (Adoleszenz) erstmals auf.
Verbreitung:
Etwa 1 von 200 16-jährigen Mädchen weist eine Krümmung von über 20 Grad auf.
Familiäre Häufung:
In einigen Fällen besteht ein genetischer Zusammenhang mit einer familiären Vorbelastung.
Schmerzen:
Leichte Skoliosen verursachen selten Schmerzen und treten nicht häufiger auf als bei Personen mit gerader Wirbelsäule.
Körperliche Merkmale:
Je nach Ausprägung kann es zu sichtbaren Asymmetrien kommen, z. B.:
- Schulterhochstand
- Rippenbuckel
- Taillenasymmetrie
- Lendenwulst
- Beckenverwringung oder -schiefstand
Eine idiopathische Skoliose führt nicht zu Lähmungen und wirkt sich nur bei stark ausgeprägten Krümmungen auf die körperliche Leistungsfähigkeit aus.
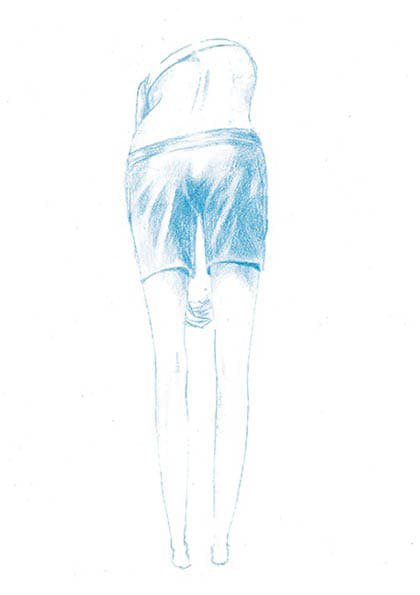
Was ist eine idiopathische Adoleszentenskoliose?
Die idiopathische Adoleszentenskoliose
ist eine dreidimensionale Verkrümmung der Wirbelsäule, die während des Wachstums auftritt – meist im Jugendalter (Adoleszenz).
Sie ist durch folgende Merkmale gekennzeichnet:
- Seitliche Verbiegung der Wirbelsäule (sichtbar von hinten)
- Abflachung der natürlichen Krümmung (sichtbar im seitlichen Profil)
- Verdrehung der Wirbelkörper (sichtbar in der Draufsicht)
Diese komplexe Deformität kann zu sichtbaren Asymmetrien und bei ausgeprägten Verläufen auch zu funktionellen Einschränkungen führen. Eine frühzeitige Diagnose und geeignete Therapie sind entscheidend für den Behandlungserfolg.
Termin buchen
Wachstum und Reifung
Einfluss auf die Skoliose
Ob und wie stark sich eine Skoliose weiterentwickelt (Progression), hängt wesentlich vom verbleibenden Wachstum der Wirbelsäule ab. Ärzt:innen schätzen das Restwachstum anhand verschiedener Faktoren ein:
- Alter des Kindes
- Wachstumskurven und Körpergrösse
- Reifezeichen in Röntgenbildern (z. B. Risser-Zeichen)
- Eintritt der Pubertät (z. B. Menarche bei Mädchen)
Wachstumsphasen der Wirbelsäule:
- Stärkstes Wachstum: im ersten Lebensjahr und während der Pubertät
- Pubertärer Wachstumsschub (ca. 10–15 Jahre):
- Zuerst schnelles Beinwachstum
- Danach Wachstum der Wirbelsäule
- Abschliessend Ausdehnung des Brustkorbs
- dies führt vorübergehend zu veränderten Körperproportionen
Bei Mädchen beginnt das Wirbelsäulenwachstum typischerweise etwa ein Jahr vor der ersten Regelblutung (Menarche), bei Jungen vor dem Stimmbruch.
Wachstumsabschluss:
- Beinwachstum endet bei Mädchen mit ca. 14 Jahren, bei Knaben mit ca. 16 Jahren
- Eine Wirbelsäule gilt als weitgehend ausgewachsen, wenn:
- Das jährliche Körperwachstum unter 2 cm liegt
- Die Menarche mindestens 2 Jahre zurückliegt
- Das Risser-Zeichen 4 erreicht ist

Krümmungsmuster
bei Skoliose
Die Wirbelsäule kann sich unterschiedlich verkrümmen – je nachdem, ob die Brustwirbelsäule, die Lendenwirbelsäule oder beide Abschnitte betroffen sind. Entscheidend für die Einteilung ist der höchste Punkt der Krümmung (Apex), sichtbar im Röntgenbild in Frontalansicht.
Einteilung nach Krümmungshöhe:
- Thorakal: oberhalb des 12. Brustwirbels
- Thorakolumbal: Höhe BWK 12 bis LWK 1
- Lumbal: unterhalb des 1. Lendenwirbels
Typische Begleitmerkmale:
- Thorakal: Rippenbuckel, Schulterhochstand
- Thorakolumbal: Taillenasymmetrie
- Lumbal: Lendenwulst
Das Krümmungsmuster wird zusätzlich durch Faktoren wie Beinlängendifferenzen, das Progressionsrisiko, die Art der Korsettversorgung und gezielte Physiotherapie beeinflusst.
«Und ich war wirklich verzweifelt, als mir mein Arzt und meine Eltern damals gesagt hatten, dass ich ein Korsett tragen muss!
Jahrelang, Tag und Nacht immer in diesem Plastikteil? Weshalb ich? Wie soll das gehen? Wie kann ich mich da überhaupt noch bewegen? Kann ich nun gar keine coolen Kleider mehr tragen? Und was soll das bringen? Was sagen wohl meine Freundinnen? Manchmal konnte ich gar nicht mehr aufhören zu weinen.
Jahre ist das her. Und nun sind es doch ganz fröhliche und schöne Jahre geworden – trotz und mit meinem Korsett. Ja, am Anfang war es schwierig. Doch ich gewöhnte mich schneller ans Korsett, als ich es mir je hätte vorstellen können. Heute denke ich oft gar nicht mehr daran. Es gehört halt zu meinem Alltag wie das Zähneputzen oder der Schulweg. Auch für meine Freundinnen und meine Klasse ist mein Korsett ganz normal. Und ich sehe, dass es meinem Rücken etwas bringt.
Ich wünsche dir alles Gute ;-)
Emilie*»
* Emilie (14) ist eine Skoliose-Patientin des Universitäts-Kinderspitals beider Basel (UKBB). Ihr Name wurde geändert.
Beim Arzt

Ärztliche Untersuchung
bei Skoliose
Im Rahmen der ärztlichen Kontrolle werden das Körperwachstum (Grösse im Stehen, ggf. Rumpfhöhe im Sitzen) und der Reifungsgrad beurteilt – anhand von Körperproportionen, Reifezeichen (z. B. Brustentwicklung, Körperbehaarung) sowie der Wachstumsgeschwindigkeit. Röntgenbilder geben Aufschluss über das Knochenalter und die Verknöcherung der Wachstumszonen (z. B. Beckenschaufel, Handknochen).
Zentrale Untersuchungsschritte:
- Kopf-Becken-Balance (von hinten und seitlich)
- Adams-Test zur Erkennung von Rippenbuckel oder Lendenwulst mithilfe eines Skoliometers
- Beinlängenmessung, da Differenzen die Wirbelsäule beeinflussen können
- Schulterstand, zur Beurteilung asymmetrischer Krümmungen
- Profilanalyse der Wirbelsäule (Abflachung der Kyphose, Hohlkreuz)
Diese Untersuchung liefert die Grundlage für Diagnose, Verlaufskontrolle und Therapieplanung.
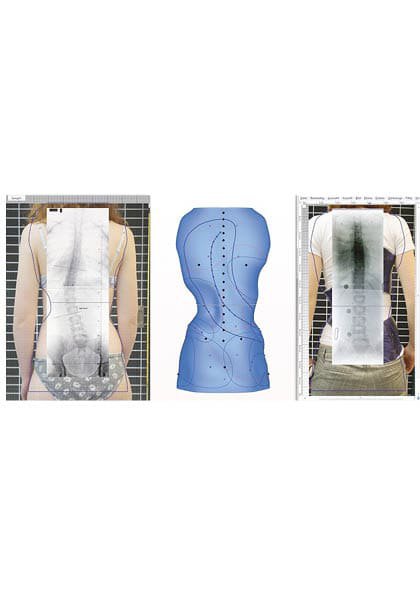
Erweiterte Bildgebung
bei Skoliose
In bestimmten Fällen wird die Beweglichkeit der Wirbelsäule durch sogenannte Funktionsaufnahmen (Bending-Aufnahmen) überprüft. Dabei wird der skoliotische Abschnitt gezielt zur Gegenseite gebogen:
- Lendenwirbelsäule: im Stehen
- Brustwirbelsäule: im Liegen über ein Polster (Fulcrum-Aufnahme)
Die Röntgenbilder können auf Wunsch auf CD gespeichert werden – z. B. zur Information von Lehrpersonen, Therapeut:innen oder Orthopädietechniker:innen.
Weiterführende bildgebende Verfahren wie MRI oder CT sind nicht Bestandteil der Routineabklärung und werden nur bei speziellen medizinischen Fragestellungen eingesetzt.

Wirbelsäulen-Röntgenuntersuchung
bei Skolioseverdacht
Wenn bei der Erstuntersuchung ein Rippenbuckel oder Lendenwulst von mehr als 4 Grad festgestellt wird und/oder eine deutliche Asymmetrie des Rumpfes oder der Schultern besteht, liegt der Verdacht auf eine Skoliose nahe. In diesem Fall wird eine Röntgenaufnahme im Stehen von hinten empfohlen.
Wichtige Befunde in der Röntgendiagnostik:
- Cobb-Winkel: misst das Ausmass der Krümmung zwischen dem obersten und untersten gekippten Wirbel
- Apex (Krümmungsscheitel): der am weitesten seitlich verschobene Wirbel oder die Bandscheibe
- Krümmungsmuster: Lokalisation der Skoliose (z. B. thorakal, lumbal)
- Risser-Zeichen: beurteilt die Verknöcherung der Beckenschaufel
- Grad 0–2: noch viel Wachstum – hohes Risiko für Progression
- Höhere Grade deuten auf wachstumsnahe Reife
Diese Röntgenbefunde sind entscheidend für die Therapieplanung und die Abschätzung des Verlaufs.
Das Korsett
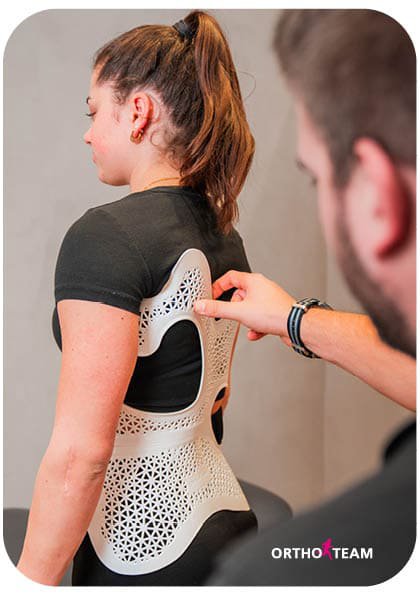
Herstellung des Skoliosekorsetts
Nach der ärztlichen Verordnung beginnt die individuelle Anfertigung des Korsetts durch eine:n Orthopädietechniker:in
1. Digitale Vermessung und Planung
Mithilfe von digitalen Fotos, Bodyscan, Röntgenbildern und Körpervermessung werden Referenzdaten erfasst. Auf dieser Grundlage wird mittels CAD-Technologie (Computer Aided Design) ein exakt angepasstes 3D-Modell des Oberkörpers erstellt.
2. Modellierung und Frästechnik
In das digitale Modell werden Pelotten (Druckzonen) und Freiräume so eingebaut, dass die Wirbelsäule gezielt korrigiert und gelenkt wird. Eine CNC-Fräse überträgt das Modell auf einen Hartschaumkörper, der die Basis für das spätere Korsett bildet.
3. Herstellung und Design
Über das Modell wird eine erhitzte Polyethylenplatte vakuumverformt. Das Korsett kann farblich individuell gestaltet werden. Nach dem Abkühlen erfolgt das Zuschneiden, Schleifen und die provisorische Montage der Verschlüsse und Korrekturpelotten.
4. Erste Anprobe und Feinanpassung
In einer zweiten Sitzung wird das Korsett anprobiert und präzise angepasst. So wird sichergestellt, dass es gut sitzt, wirksam korrigiert und im Alltag tragbar ist.

Innovative 3D-Drucktechnologie
in der Korsettversorgung
Im ORTHO-TEAM kommt modernste 3D-Drucktechnologie bei der Herstellung von Skoliosekorsetts zum Einsatz. Diese neuartige Fertigung ermöglicht massgefertigte, hochpräzise Korsetts mit funktionellen und ästhetischen Vorteilen.
Dank der additiven Fertigung entstehen:
- Leichte und atmungsaktive Korsetts
- Optimale Passform durch digitale Individualisierung
- Vielfältige Designelemente und Personalisierungsmöglichkeiten
Das Ergebnis: ein modernes Korsett, das nicht nur therapeutisch wirksam ist, sondern auch den Ansprüchen junger Patient:innen an Tragekomfort und Optik gerecht wird.
Tipps und Tricks zum Korsett
Anziehen und Hautpflege
Anziehen des Korsetts
- Tragen Sie unter dem Korsett ein enges, nahtloses T-Shirt (z. B. Funktions- oder Unterziehshirt)
- Die Unterhose wird über, der Büstenhalter unter dem Korsett getragen
- Ziehen Sie das Korsett im Stehen an und positionieren Sie es so, dass die Korsett-Taille genau in Ihrer natürlichen Taille liegt
- Klettverschlüsse zuerst locker schliessen, dann im Liegen auf die markierte Position zuziehen
- Achten Sie darauf, dass das T-Shirt glatt und faltenfrei unter dem Korsett liegt, um Hautreizungen zu vermeiden
Hautpflege
- Reinigen Sie die Haut täglich mit mildem, pH-neutralem Waschmittel
- Vermeiden Sie fetthaltige Cremes oder Lotionen unter dem Korsett – sie können Reizungen fördern
- Bei Hautrötungen: Beobachten und bei Bedarf Rücksprache mit dem Orthopädietechniker oder der Ärztin halten
- Tritt Druck oder Scheuern auf, helfen oft kleine Anpassungen – bitte nicht selbstständig verändern, sondern anpassen lassen
Skoliose Broschüre
Hautpflege bei Korsetttherapie
Reizungen vorbeugen
Um Blasen, Druckstellen oder Hautreizungen zu vermeiden, ist eine sorgfältige Pflege der Haut – insbesondere an den Druckpunkten – unerlässlich.
- Tägliche Pflegeroutine
- Täglich duschen oder baden
- Seife gut abspülen, da Rückstände Hautreizungen verursachen können
- pH-neutrale Lotionen verwenden – nach dem Eincremen die Haut gut trocknen lassen
- Korrekturstelle mit „Derma Prevent“ (erhältlich beim Orthopädietechniker) behandeln
Hinweise zur Beobachtung und Reaktion
- In den ersten Tagen: Haut mehrmals täglich kontrollieren
- Bei Hautreizungen:
- Korsett 1–2 Tage pausieren
- Reizstellen mit Bepanthen Lotion 5 % behandeln
- Auch nach Abheilung die betroffenen Stellen weiterhin sanft betupfen
Wichtig: Bei anhaltenden Hautproblemen bitte Rücksprache mit dem Orthopädietechniker oder der behandelnden Fachperson halten – keine Selbstkorrekturen am Korsett vornehmen.
Tagesablauf mit Skoliosekorsett
Morgens
- Hautpflege (z. B. mildes Duschgel, pH-neutral)
- Sauberes, nahtloses T-Shirt anziehen
- Korsett korrekt platzieren und verschliessen
Nach der Schule
- Korsett ablegen
- Haut kontrollieren und pflegen
Abends
- Korsett waschen (siehe Anleitung unten)
- Während des Trocknens: Physiotherapieübungen durchführen
- Danach: baden oder duschen, Haut pflegen
- Frisches T-Shirt anziehen, Korsett wieder anlegen
Pflegehinweise für das Korsett
- Innenseite und Schaumstoff 1× pro Woche reinigen – bei Hitze oder starkem Schwitzen täglich
- Reinigung mit pH-neutralem Seifenwasser, anschliessend mit einem feuchten Tuch abwischen
- Trocknungszeit: ca. 20–30 Minuten
- Tipp: Bei Eile mit Kaltluft-Föhn trocknen – keine Heissluft verwenden!
Sport und Bewegung
- Sport ist ausdrücklich empfohlen – mit oder ohne Korsett
- Eine Befreiung vom Schulsport ist meist nicht notwendig
- Schul- und Freizeitsport fördern die Muskulatur und ergänzen das individuelle Physiotherapieprogramm
Ernährungstipps
- Gewohnte Ernährung beibehalten
- Bei Unwohlsein: mehrere kleine Mahlzeiten über den Tag verteilt
- Falls nötig: Korsett zum Essen kurz lockern und danach wieder korrekt schliessen
«Einmal trug ich das Korsett zu locker. Das Korsett rieb dadurch unangenehm auf meiner Haut. Also: Korsett immer bis zu den Markierungen verschliessen!
Und keine Sorge, die kleinen Verfärbungen um die Taille verschwinden, nachdem man das Korsett ausgezogen hat, ganz von selbst. Mein Ziel ist es, das Korsett täglich 20 Stunden zu tragen. Zu Beginn wäre das aber viel zu viel gewesen! Während der ersten Woche trug ich das Korsett erst nach Schulschluss am Nachmittag oder Abend während etwa 6 Stunden. Erst nach und nach integrierte ich es immer mehr in meinen Alltag. Jetzt gehört mein Korsett einfach zu mir und ich trage es, ohne überhaupt daran zu denken.»
Angewöhnung und Anpassungszeit
Das Tragen eines Korsetts erfordert Geduld
Haut und Muskulatur müssen sich schrittweise an das neue Hilfsmittel gewöhnen. Die Eingewöhnung erfolgt in drei Phasen:
Phase I:
6 Stunden täglich (Dauer: 5–7 Tage)
- Korsett 2 Stunden tragen, dann Haut kontrollieren
- Falls die Haut rosig, aber reizfrei ist: weitere 2 Stunden tragen
- Danach noch einmal für 2 Stunden
- Bei Rötung oder Druckgefühl: Pause von ca. 30 Minuten einlegen
- Hautpflege mit „Derma Prevent“ bei empfindlichen Stellen
Phase II:
10 Stunden täglich (Dauer: 3–4 Tage)
- Start am besten am Wochenende, da diese Phase auch die Schulzeit einschliesst
- 5 Stunden am Stück tragen, Haut kontrollieren und pflegen
- Danach weitere 5 Stunden tragen
- Bei Rötungen: 30 Minuten Pause
Phase III:
20 Stunden täglich (Dauer: individuell)
- Korsett morgens vor Schulbeginn anziehen
- Mittags Hautpflege und Kontrolle, danach weitertragen
- Abends erneut kontrollieren und pflegen
- Das Korsett möglichst bald auch nachts tragen
Wichtig:
Bei anhaltenden Druckstellen oder Beschwerden wenden Sie sich bitte an Ihre:n Orthopädietechniker:in. Das Korsett kann jederzeit nachjustiert oder angepasst werden.
Behandlungszentren
Skoliosetherapie ist für Therapeutin und Patientin anspruchsvoll
Wir sind gerne behilflich bei der Suche nach einer wohnortnahen, kompetenten Therapiestelle
Spannend auch der Link zur VSS Jugendgruppe
Bern
Dr. Moritz Deml, Inselspital, 3010 Bern
Dr. Stefan Dierauer, Sonnenhofspital, Buchserstrasse 30, 3006 Bern
Dr. Ulrich Seidel, NPM Neuropraxis Münsingen, Krankenhausweg 18, 3110 Münsingen
Zürich
Dr. med. Sylvia Willy-Dähn, Witellikerstrasse 49, 8008 Zürich
Dr. med. univ. Hannes Manner, Schulthess Klinik, 8008 Zürich und Abteilung Kinderorthopädie
Dr. med. Tamás Fekete, Schulthess Klinik, 8008 Zürich und Abteilung Wirbesäulenchirurgie
PD Dr. med. Leonhard Ramseier, Seestrasse 315, 8038 Zürich
Universitäts-Kinderspital Zürich, Lenggstrasse 30, 8008 Zürich
Winterthur
Dr. med. Hanspeter Huber, Kantonsspital Winterthur, 8400 Winterthur
Dr. med. Gregor Kohler, Orthopädiepraxis beim Eisenwerk, Schmidgasse 32A, 8500 Frauenfeld
Basel
Prof. Dr. med. Carol Hasler, Kinderorthopädische Universitätsklinik, 4005 Basel
PD Dr. med. Daniel Studer, Kinderorthopädische Universitätsklinik, 4005 Basel
Dr. med. Maria Licci, Kinderorthopädische Universitätsklinik, 4005 Basel
St. Gallen
Ostschweizer Kinderspital, Claudiusstrasse 6, 9006 St. Gallen
Dr. med. Kathrin Studer, Brauerstrasse 95, 9016 St. Gallen
Luzern
Dr. med. Roberto Sossai, Luzerner Kantonsspital, Spitalstrasse, 6000 Luzern
Dr. med. Stefan Brunner, Orthopädie St. Anna, Zentralstrasse 1, 6003 Luzern
Aarau
Dr. med. Bernhard Speth, Kantonsspital Aarau, 5001 Aarau
Zug
Dr. med. Ronny Pilz, Ortho Cham Zug, Rigistrasse 1, 6330 Cham
Schwyz
Dr. med. Jana Kosina, Tell-Klinik AG, Gotthardstrasse 62, 6438 Ibach
Fragen und Antworten
Skoliose
Was ist eine Skoliose?
Skoliose ist eine dreidimensionale Verkrümmung der Wirbelsäule, bei der es zu einer seitlichen Verbiegung, Verdrehung und oft auch zu einer Abflachung des Rückenprofils kommt. Sie tritt meist im Jugendalter während des Wachstumsschubs auf.
Wie wird Skoliose festgestellt?
Erste Hinweise sind oft eine ungleich hohe Schulter, ein Rippen- oder Lendenwulst beim Vorbeugen oder eine asymmetrische Taille. Eine genaue Diagnose erfolgt durch eine körperliche Untersuchung und Röntgenbilder, die den Cobb-Winkel (Krümmungsgrad) zeigen.
Was bedeutet der Cobb-Winkel?
Der Cobb-Winkel gibt das Ausmass der seitlichen Krümmung der Wirbelsäule in Grad an. Ab etwa 10 Grad spricht man von einer Skoliose. Der Winkel hilft bei der Entscheidung, ob eine Behandlung notwendig ist.
Welche Behandlungsmöglichkeiten gibt es?
Je nach Schweregrad und Wachstumsphase kommen folgende Massnahmen infrage:
- Physiotherapie und Haltungsschulung
- Korsetttherapie zur Wachstumslenkung
- In schweren Fällen: operative Korrektur
- ORTHO-TEAM ist auf individuell angepasste Skoliosekorsetts spezialisiert.
Wann ist ein Korsett nötig?
Ein Korsett wird meist bei Krümmungen zwischen 20 und 45 Grad verordnet, wenn noch Wachstum zu erwarten ist. Es soll die Wirbelsäule stabilisieren und weiteres Fortschreiten verhindern.
Wie lange muss ein Korsett getragen werden?
Die empfohlene Tragedauer beträgt in der Regel 16 bis 23 Stunden pro Tag. Die Dauer hängt vom Krümmungsverlauf, dem Alter und der Reife des Skeletts ab. Das Korsett wird regelmässig kontrolliert und angepasst.
Ist das Tragen eines Korsetts schmerzhaft?
Anfangs kann es zu Druckgefühlen kommen. Diese verschwinden meist nach wenigen Tagen. Bei Schmerzen oder Druckstellen passt der Orthopädietechniker das Korsett individuell an.
Kann ich mit Korsett Sport treiben?
Ja! Sport ist ausdrücklich empfohlen. Er stärkt die Muskulatur und verbessert das Körpergefühl. Das Korsett kann beim Sport abgelegt werden, sollte aber danach wieder angezogen werden.
Wie pflege ich das Korsett und meine Haut?
- Das Korsett sollte regelmässig mit pH-neutraler Seife gereinigt werden
- Unter dem Korsett immer ein eng anliegendes, nahtloses T-Shirt tragen
- Die Haut täglich kontrollieren und pflegen, besonders an den Druckstellen
Wie unterstützt mich das ORTHO-TEAM während der Therapie?
ORTHO-TEAM bietet:
- Individuelle Beratung und Begleitung über die gesamte Therapiedauer
- Modernste 3D-Scan- und Drucktechnologie für passgenaue Korsette
- Regelmässige Kontrollen, Anpassungen und Nachsorge
- Enge Zusammenarbeit mit Ärzt:innen, Physiotherapeut:innen und Familien





